今年6月21日,Kite生物技术宣布启动IPO,募集资金主要用于开发新型抗癌疗法。在这轮IPO中Kite公司以每股17美元的价格发行股票750万股,IPO总额达到1.28亿美元。
公司决定利用这笔资金开发KTE-C19产品。KTE-C19属于嵌合抗原受体重组T细胞(CAR-T),是一种利用人工修饰抗原来刺激患者T细胞靶向杀灭癌细胞的疗法。公司预计2015年完成KTE-C19Ⅰ期和Ⅱ期临床研究。
近年来CAR-T免疫疗法领域研究日趋白热化,许多制药巨头都准备大干一场。如诺华、辉瑞等巨头都在这一领域有着自己的项目。目前已经有十多个临床试验通过设计嵌合抗原受体使T细胞靶向到癌细胞的特定的抗原来治疗癌症。
CAR-T细胞的体内输注用于治疗肿瘤不但起效快,而且有可能获得长期的疗效。特别是T细胞修饰后表达的嵌合抗原受体可以避免T细胞的免疫耐受和主要组织相容性复合体的约束。此外,细胞培养方法以及将基因引进T细胞的分子和病毒学技术的进步,使得基因修饰的外周血T细胞的扩增变得相对简单。
改善细胞生产工艺
如何生产出通用型的CAR-T细胞以减少生产成本是极大的挑战。一个可能的方法是从捐献者身上获得T细胞后将细胞的HLA基因敲除,并表达非经典HLA分子,以阻止自然杀伤细胞介导的细胞识别和细胞溶解,从而生产出通用的T细胞产品。此外,可能没必要将CAR基因整合到T细胞的染色体上,因为RNA转染的CAR的短暂表达在动物模型上也有效果。为了加强安全性,建议使用无血清培养基。
FDA最近制定和公布了细胞和基因治疗产品的指导草案,其中一个要求是生产商要确定这些细胞或基因治疗产品的活性指标。对于基因修饰T细胞,有许多因素可能和活性有关,包括基因载体、培养条件、CAR结构、细胞类型以及该细胞类型的比例。目前,最简单的活性指标是CAR+细胞的数量。然而,细胞的精确类型可能对活性同样重要。例如,中心记忆细胞CD8+细胞的长期存活,这些细胞可能是确定活性的唯一指标。目前大多数研究者都专注于外周血衍生的T细胞。已有一些研究者用第二代CAR转导自然杀伤细胞。
恶性血液病治疗优势显著
在过去五年,CAR-T的出色疗效不断成为一些研究机构引人注目的头条新闻。由于血细胞细胞膜上有很多已知的抗原表达,以及获得白细胞相对容易和T细胞自然归巢于血液器官(如血液、骨髓、淋巴结),因此将CAR-T细胞首先尝试用于恶性白血病的治疗不足为奇。
CAR-T细胞用于恶性血液病的临床试验也最多。这些临床试验的结果表明了可能影响CAR-T细胞治疗效果的几个关键因素。如尽管所有的疾病都能表达CD19,但是急性淋巴细胞白血病似乎比慢性淋巴细胞白血病或者惰性淋巴瘤有更高的反应率。原因可能包括淋巴瘤患者有T细胞缺陷、肿瘤微环境的抑制作用、先前的治疗情况、患者的年龄以及T细胞的活性和组分(如CD4:CD8的比例,调节性T细胞的含量)。肿瘤微环境也可能影响CAR-T细胞溶解肿瘤细胞的功能。通过分析从肿瘤组织中分离出来的CAR-T细胞,发现它们表达PD-1,因此治疗效果可能受PD-L1的影响。检查点封锁技术可以提高T细胞的活性。应用淋巴耗损法和注射淋巴因子则可支持输入的T细胞的体内扩增和存活。
了解CAR-T细胞活性的关键特征非常重要。细胞表面上CAR的表达毫无疑问是重要的。其次,移植后在血液中必须能检测到足够的CAR-T细胞。可通过聚合酶链反应和流式细胞术检测CAR-T细胞。目前尚不清楚CAR-T细胞的给与剂量最少要多少才能起效。若CAR-T细胞在体内能有效扩增,那么少量的CAR-T细胞仍能够产生很好的疗效。鉴于生产CAR-T细胞的复杂性,能够在输入低剂量的细胞下就能达到疗效是非常吸引人的。毫无疑问输入的细胞必须存活足够的时间。根据已经观察到的肿瘤细胞清除的动力学,移植的细胞需要在体内存活至少几个月。另一方面,假如CAR-T细胞仅是作为进行骨髓移植的过渡治疗,那么它们可能仅需要持续几周。目前还没有随机临床研究证明CAR-T细胞可以代替骨髓移植。但至少不适合进行骨髓移植患者可以接受CAR-T细胞移植。
毒性和不良反应方面主要有细胞因子释放综合征,巨噬细胞活化综合征、嗜血淋巴细胞瘤和B细胞发育不全。细胞因子释放综合症经常伴随着高水平IL-6的分泌,并导致巨噬细胞活化综合征。尽管可以明确地假定CAR-T细胞能直接杀死肿瘤细胞,但是还不完全清楚是哪种细胞产生大量的细胞因子,尤其是IL-6(毒性反应的关键因子)。也不清楚抗细胞因子抗体或类固醇激素的一般免疫抑制能否影响抗肿瘤反应。IL-6可能是由死亡B细胞、死亡的肿瘤细胞或者被募集来溶解肿瘤细胞的巨噬细胞产生的。目前仍不清楚细胞因子释放综合征或巨噬细胞活化综合征的严重程度是否与抗肿瘤效果有关。比较少见的不良反应有反应迟钝、癫痫、失语症、精神状态变化等,这些都是可逆的。巨噬细胞活化综合征经常与神经学毒性有关。B细胞发育不全是CD-19定向疗法的预期结果,可作为CD-19定向CAR-T细胞在体内存活和有效性的指标。B细胞发育不全可以注射丙球蛋白作为补充治疗。持续的B细胞发育不全即使使用替代疗法也可能导致感染风险的增加。CAR-T细胞在体内消失后B细胞可以恢复,因此患者可以再接受CAR-T细胞。随着更多的患者接受CAR-T细胞治疗,临床研究应重视毒性反应及其处理办法的研究,包括细胞因子封锁、类固醇以及补充免疫蛋白的最佳给药时间和剂量。
由于CAR-T细胞的显著毒性,研究者也尝试在细胞内整合自杀基因或者关闭基因表达的的策略。然而自杀基因系统整合到所有的CAR-T细胞上仍很难,因为许多自杀基因系统是免疫原性的(例如,表达胸腺激酶的单纯疱疹病毒)或者诱发自杀反应的前体药物要静脉给药。另外,通过趋化因子受体的过渡表达来改变T细胞的归巢或者趋化因子受体的药理学阻断都可以作为增强效力和减轻毒性的一个策略。
前景激动人心
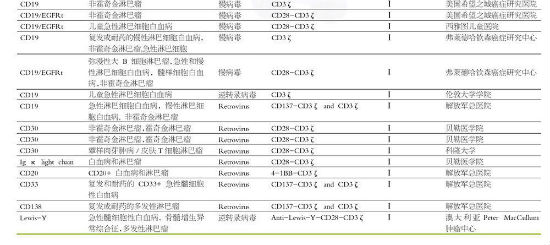
在扩展CAR-T细胞在B细胞恶性肿瘤之外的应用上,还有两个主要障碍:寻找新靶标与大规模生产。可能有前景的靶标包括CD30(治疗霍奇金病和蕈样肉芽肿病患)、免疫球蛋白Gκ轻链(治疗B细胞白细胞)、CD33和Lewis-Y(急性髓系白血病)、CD123和CD44v6(急性髓系白血病和骨髓瘤)、CD19(B细胞)、CD23和R0R1(慢性淋巴白血病)。正在研究的新靶包括BCMA、CD70、CD74、CD138和CS1(见下表)。目前制药公司、生物科技公司、大学以及合作组织都在进行CAR-T细胞的研究。这对于所有恶性血液病的治疗来说是一个激动人心的时期;十年前,很少有人能预料到,修饰基因疗法的希望会由CAR-T细胞用于治疗恶性血液病而实现。
点击查看大图